Factores de riesgo cardiovascular
¿A qué nos referimos cuando hablamos de riesgo cardiovascular?
Las enfermedades cardiovasculares (ECV) ateroscleróticas incluyen principalmente1:
- cardiopatía isquémica (CI), manifestada por infarto de miocardio (IM), angor y/o insuficiencia cardíaca;
- enfermedad cerebrovascular, manifestada por accidente cerebrovascular y accidente isquémico transitorio;
- enfermedad arterial periférica, manifestada por claudicación intermitente e isquemia de las extremidades;
- aterosclerosis aórtica y aneurisma de la aorta torácica o abdominal.
La aterosclerosis, el nexo común entre ellas, es un proceso insidioso que comienza a edades tempranas con el depósito de grasa en las paredes de los vasos arteriales, que progresa hasta convertirse en placas en la edad adulta y que culmina en obstrucciones trombóticas y eventos coronarios en etapas posteriores de la vida2.
¿Son frecuentes las ECV?
Las ECV constituyen la principal causa de enfermedad y muerte en todo el mundo y conllevan enormes costes sanitarios3. Se estima que, en países como Estados Unidos, el 48 % de las personas ≥20 años tienen ECV4 y esta prevalencia aumenta con la edad, tanto para hombres como para mujeres. En España, la tasa media de mortalidad relacionada con ECV en 2021 se situó en 251 fallecimientos por cada 100 000 habitantes5. A nivel mundial, dicha mortalidad aumentó de 12,1 millones en 1990 a 17,9 millones en 2019, lo que representa el 32 % de todas las muertes en el mundo. De estas muertes, el 85 % se debieron a cardiopatía isquémica y accidentes cerebrovasculares6. Se espera que la mortalidad por ECV continúe en aumento principalmente en los países con recursos más limitados, de forma que se estima que, en 2035, las ECV afectarán a más de 130 millones de personas, con el consiguiente impacto sanitario y económico3.
Las ECV suponen la principal causa de muerte en la mayoría de los países desarrollados, con una prevalencia que también está aumentando rápidamente en los países con recursos limitados3.
¿Cuáles son los factores de riesgo cardiovascular?
Existe una serie de factores que a menudo actúan en asociación y que se relacionan con un mayor riesgo de desarrollar placas ateroscleróticas en las arterias coronarias y otros lechos arteriales1. Las ECV pueden prevenirse mediante intervenciones adecuadas sobre los factores de riesgo vascular. Los factores de riesgo cardiovascular son características biológicas o hábitos que aumentan la probabilidad de padecer o morir por ECV en aquellos individuos que las presentan1.
Los factores de riesgo modificables están presentes de forma frecuente en la población general7 y representan más del 50 % de los eventos cardiovasculares y hasta el 90 % de los eventos de enfermedad coronaria8. Los principales factores de riesgo causales y modificables de ECV (también conocidos como clásicos o tradicionales) son los niveles sanguíneos de lipoproteínas con apolipoproteína B (entre las cuales la lipoproteína de baja densidad-LDL- es la más abundante), la hipertensión arterial (HTA), el tabaquismo y la diabetes mellitus (DM). Otro factor de riesgo importante es la adiposidad, que aumenta el riesgo cardiovascular (RCV), tanto a través de los principales factores de riesgo convencionales como de otros mecanismos1.
Además del riesgo que confiere cada factor de forma individual, la presencia de múltiples factores de riesgo confiere un mayor riesgo cardiovascular. Por ejemplo, se ha observado que la presencia de dos o tres factores de riesgo (como hipercolesterolemia, HTA y tabaquismo) se asocia a un marcado aumento del riesgo relativo de enfermedad coronaria, enfermedad cardiovascular y mortalidad por todas las causas9. A continuación, analizamos cada uno de estos factores por separado.
Dislipemias
Los lípidos, principalmente el colesterol y los triglicéridos, son compuestos insolubles en agua que requieren componentes proteicos complejos más grandes, llamados lipoproteínas, para ser transportados en la sangre. Los componentes proteicos de las lipoproteínas se conocen como apolipoproteínas o apoproteínas. Las alteraciones en el metabolismo de las lipoproteínas suelen ser familiares y su importancia patogénica como factores de riesgo cardiovascular proviene en gran medida de evidencia que demuestra que el tratamiento en prevención primaria y secundaria para disminuir el nivel de colesterol total y colesterol LDL (cLDL) reduce los eventos coronarios y la mortalidad10. Además, se ha observado que la prevalencia de dislipemia es mayor en pacientes con enfermedad coronaria prematura, alcanzando entre el 75 % y el 85 %, frente al 40 % al 48 % en individuos de la misma edad sin enfermedad coronaria11.
Las alteraciones lipídicas y de las lipoproteínas que se asocian con un mayor RCV, particularmente de enfermedad coronaria, son las siguientes:
- Niveles elevados en sangre de colesterol total y cLDL. Se ha demostrado que el mantenimiento prolongado de niveles bajos en sangre de cLDL se asocia con un menor RCV. Puesto que la relación entre el colesterol no HDL y el riesgo CV es al menos tan fuerte como la relación con el cLDL, se ha propuesto, con fines prácticos, agrupar el colesterol que no pertenece a lipoproteínas de alta densidad (cHDL) y que incluye todas las lipoproteínas aterogénicas (es decir, que contienen apo-B) y calcularlo mediante la fórmula12:
Colesterol total – cHDL = colesterol no HDL
El nivel en sangre de colesterol no HDL proporciona, en esencia, la misma información que una medición de la concentración plasmática de apo-B y es un valor útil a la hora de emplear determinadas herramientas para valorar el riesgo cardiovascular12.
- Niveles bajos en sangre de cHDL. Existe una relación inversa entre el cHDL y el RCV, aunque no hay evidencia sólida de que el aumento del cHDL en plasma reduzca el RCV13.
- Hipertrigliceridemia
- Aumento del colesterol no HDL
- Aumento de lipoprotenínas a y C-III
- Partículas de LDL pequeñas y densas
- Diferentes genotipos de apolipoproteína E (apoE)
La determinación de qué nivel de colesterol constituye dislipemia ha sido objeto de debate durante mucho tiempo, y las sociedades profesionales publican declaraciones o directrices que intentan delinear los niveles de riesgo y cuándo considerar el tratamiento farmacológico para la dislipidemia14.
Hipertensión
La HTA es un factor de riesgo bien establecido de mortalidad por enfermedad coronaria y accidente cerebrovascular15; se considera responsable de 9,4 millones de muertes y el 7 % de los años de vida globales ajustados por discapacidad16. De hecho, los pacientes con HTA tienen un riesgo de desarrollar ECV a lo largo de la vida significativamente mayor, con valores que alcanzan hasta el 63 % de desarrollar ECV, frente al 46 % de aquellos con normotensión17. El RCV aumenta con valores de presión arterial sistólica (PAS) y presión arterial diastólica (PAD) más altos en un amplio espectro de edad (entre los 30 y>80 años). De hecho, el riesgo de muerte por accidente cerebrovascular, enfermedad cardíaca u otras enfermedades se duplica con aumentos de la PAS>20 mmHg y de la PAD>10 mmHg18.
Aunque la determinación del umbral de presión arterial (PA) para definir HTA ha sido durante mucho tiempo objeto de debate, se sabe que el riesgo de muerte por enfermedad coronaria o accidente cerebrovascular aumenta linealmente a partir de niveles de 90 mmHg de PAS y de 75 mmHg de PAD19. Además de las cifras de PA, las variaciones importantes en los valores de la PA entre visitas pueden asociarse con mayor RCV y mortalidad20.
En contraposición a las guías americanas (ACC/AHA 2019)18 ―que sitúan el punto de corte para definir la hipertensión en ≥130/80―, las guías europeas12,21 siguen recomendando el mismo umbral clásico para definir la HTA (PA≥140/90 mmHg).
La HTA se clasifica según los valores de PA que pueden determinarse con el paciente sentado en la consulta, mediante monitorización ambulatoria de la presión arterial (MAPA) o mediante la determinación de los valores promedio de la PA en el hogar12.
La Tabla 1 muestra la clasificación de los pacientes según la PA tomada en sedestación en la consulta.
Tabla 1. Clasificación de la presión arterial medida en consulta, según la guía europea
| Categoría | Sistólica (mmHg) | Diastólica (mmHg) | |
| Óptima | <120 | y | <80 |
| Normal | 120-129 | y/o | 80-84 |
| Normal-alta | 130-139 | y/o | 85-89 |
| Hipertensión de grado 1 | 140-159 | y/o | 90-99 |
| Hipertensión de grado 2 | 160-179 | y/o | 100-109 |
| Hipertensión de grado 3 | ≥180 | y/o | ≥110 |
| Hipertensión sistólica aisladaa | ≥140 | y | <90 |
| Hipertensión diastólica aisladaa | <140 | y | ≥90 |
PA: presión arterial; PAS: presión arterial sistólica.
La categoría de PA se define el valor más alto de PA, ya sea sistólica o diastólica.
a La HTA sistólica o diastólica aislada se clasifica en grado 1, 2 o 3 según los valores de PAS y PAD en los intervalos indicados. Se emplea la misma clasificación para todas las edades a partir de los 16 años.
Fuente: Mancia et al21
La HTA y la dislipidemia son factores de riesgo clásicos bien establecidos de ECV y tratar eficazmente tanto la hipertensión como la dislipidemia puede reducir significativamente el riesgo de futuros episodios de ECV12.
Tabaquismo
El consumo de tabaco fumado y no fumado (por ejemplo, mascado) es un factor de riesgo importante y prevenible de enfermedad coronaria, discapacidad y muerte18, siendo el responsable del 50 % de todas las muertes evitables entre fumadores (la mitad de ellas debidas a ECV)12. El riesgo de sufrir un primer infarto de miocardio en personas fumadoras es del 36 %12 y este riesgo es proporcional al consumo de tabaco, tanto en hombres como en mujeres22. El RCV en fumadores menores de 50 años es 5 veces mayor que en los no fumadores. En cuanto al género, se ha observado que el tabaquismo prolongado es más peligroso para las mujeres que para los hombres12.
En todo el mundo, después de la PAS elevada, fumar constituye el principal factor de riesgo para los años de vida ajustados por discapacidad12. De hecho, se estima que los pacientes fumadores, en promedio, pierden 10 años de vida23.
Además, el tabaquismo pasivo también se asocia con un aumento del RCV y accidente cerebrovascular24, de forma que casi un tercio de las muertes por enfermedad coronaria son atribuibles al tabaquismo y la exposición al humo de segunda mano18.
Diabetes mellitus
La resistencia a la insulina, la hiperinsulinemia y la hiperglucemia se asocian con ECV aterosclerótica25.
La DM de tipo 1, la DM de tipo 2 (hemoglobina A1c [HbA1c] >6,5 %) y la prediabetes son factores de riesgo independientes, pudiendo llegar a aumentar el riesgo de ECV aterosclerótica aproximadamente al doble, según la población y el grado de control terapéutico12. El riesgo de sufrir un primer infarto de miocardio atribuible a la diabetes es del 10 %26 y el riesgo de mortalidad por todas las causas asociado con la diabetes se ha comparado con el asociado a haber sufrido un IM previo27. Se ha observado que las mujeres con DM tipo 2 parecen tener un riesgo particularmente mayor de sufrir un accidente cerebrovascular12.
Además de la importancia de la diabetes como factor de riesgo, los diabéticos tienen mayor carga de otros factores de riesgo aterogénicos que los no diabéticos (entre ellos, HTA, obesidad, dislipemias, hipertrigliceridemia y niveles elevados de fibrinógeno plasmático), cada uno de los cuales contribuye al aumento del riesgo de ECV aterosclerótica y no aterosclerótica1,12.
Obesidad
En las últimas décadas, el índice de masa corporal (IMC) ha aumentado sustancialmente en todo el mundo en niños, adolescentes y adultos 12. La obesidad, definida como un IMC ≥30 Kg/m2, se asocia con una serie de factores de riesgo de aterosclerosis (entre ellos, la HTA, la resistencia a la insulina y la hipertrigliceridemia), bajos niveles plasmáticos de cHDL y de adiponectina, ECV y mortalidad cardiovascular1.
El riesgo de sufrir ECV y muerte aumenta de forma lineal y continua con el aumento del IMC en no fumadores, y sigue un patrón en forma de J en las personas que fumaron alguna vez en su vida 12. Además del riesgo asociado con la obesidad, los pacientes con fluctuaciones más significativas en el peso corporal (es decir, ciclos de aumento y pérdida de peso) parecen tener un mayor riesgo de futuros eventos de ECV, especialmente en personas con sobrepeso u obesidad28.
Otros factores de riesgo cardiovascular
Además de los factores de RCV convencionales ya descritos, existen otros factores de riesgo que también pueden influir en el riesgo de desarrollar ECV. Estos factores, también considerados modificadores potenciales del riesgo de ECV, son de especial importancia en los casos en los que la estimación del riesgo global de ECV del individuo está cerca de un umbral de decisión12. Los detallamos a continuación.
Antecedentes familiares
Tener antecedentes familiares supone un factor de riesgo independiente para el desarrollo de enfermedad coronaria, especialmente en personas jóvenes con antecedentes familiares de enfermedad prematura. El riesgo de desarrollar enfermedad coronaria en presencia de antecedentes familiares oscila entre el 30 % y el 60 %1.
Para definir un antecedente familiar significativo se ha propuesto el desarrollo de ECV aterosclerótica o muerte por ella en un pariente de primer grado antes de los 55 años (si es hombre) o 65 años (si es mujer), aunque la definición de qué constituye una historia familiar de aterosclerosis prematura varía ampliamente en la literatura1.
El riesgo de muerte prematura por ECV aumenta en familias con múltiples muertes prematuras, de forma que las personas de familias con dos o más muertes cardiovasculares prematuras entre parientes de primer grado presentan un riesgo tres veces mayor de desarrollar ECV antes de los 50 años1.
Edad y género
La edad por sí sola contribuye al desarrollo de ECV, cuyo riesgo aumenta alrededor del 7 % en personas de 61 a 70 años y hasta el 22 % entre los 81 y 90 años1.
De la misma forma, el género masculino contribuye también de forma individual al riesgo de desarrollar y morir por enfermedad coronaria. Aunque los mecanismos implicados no se comprenden bien, parecen asociarse a variaciones heredadas en los cromosomas sexuales1.
En las mujeres, después de la menopausia, la incidencia y gravedad de la enfermedad coronaria aumenta de forma brusca, alcanzando tasas tres veces mayores que las mujeres de la misma edad que permanecen en la etapa premenopáusica. Si bien los factores de riesgo promueven la ECV en ambos sexos y en todas las edades, se han encontrado determinados aspectos diferenciales en relación con el género y la edad. En las mujeres tienen un papel más importante factores de riesgo como la DM y un índice bajo de cHDL/colesterol total, y el riesgo de infarto de miocardio asociado al consumo de tabaco es mayor1.
La importancia relativa de la PAS, PAD y presión de pulso (diferencia entre la PAS y PAD) cambia con la edad, siendo la PAD el predictor más potente de riesgo de enfermedad coronaria en pacientes <50 años, mientras que en las personas ≥60 años es la presión de pulso el predictor más potente1.
Enfermedad renal crónica
Tanto la enfermedad renal crónica (ERC) como la disfunción renal leve a moderada se asocian con un aumento sustancial del riesgo de enfermedad coronaria, de tal forma que se considera que la ERC tiene un riesgo equivalente al de enfermedad coronaria1.
Dieta
La nutrición tiene un impacto importante, tanto ejerciendo un efecto directo sobre la ECV y sus factores de riesgo como influyendo en posibles comorbilidades, como la obesidad, la hipercolesterolemia, la DM y la HTA. Así, se ha relacionado la mortalidad por ECV con ciertos patrones dietéticos, como los siguientes18:
- el consumo de azúcar y edulcorantes bajos en calorías;
- dietas ricas en carbohidratos (alimentos con alto índice glucémico y consumo de bebidas azucaradas);
- cereales refinados;
- grasas trans y saturadas;
- sodio;
- carnes rojas y carnes procesadas (precocinadas, ahumadas, curadas o saladas, o con aditivos químicos conservantes) 18;
- bajo consumo de frutas, verduras y fibra1.
No obstante, se desconocen los efectos del consumo de café o de una dieta baja en colesterol sobre el riesgo de padecer ECV1.
Sedentarismo
El tiempo en sedentarismo se asocia con un mayor riesgo tanto de sufrir varias enfermedades crónicas importantes como de morir12. En cambio, la práctica de ejercicio físico, incluso de grado moderado, tiene un efecto protector contra la enfermedad coronaria y la mortalidad por todas las causas 1.
El ejercicio puede tener una variedad de efectos beneficiosos, que incluyen la elevación del cHDL sérico, la reducción de la PA, menos resistencia a la insulina y pérdida de peso. Además de la cantidad de ejercicio, el grado de aptitud cardiovascular (determinado por la duración del ejercicio y el consumo máximo de oxígeno en una cinta rodante) también se asocia con una reducción del riesgo de enfermedad coronaria y de mortalidad cardiovascular general. De esta forma, para los adultos físicamente inactivos, la actividad física de intensidad ligera, incluso tan solo 15 minutos al día, probablemente produzca beneficios12.
Alcohol
El consumo de alcohol por encima de 100 g a la semana reduce la esperanza de vida y se asocia de forma directa con el riesgo de sufrir accidente cerebrovascular, enfermedad coronaria e insuficiencia cardíaca, entre otras ECV12.
En cuanto al efecto positivo atribuido al consumo moderado de alcohol sobre la enfermedad coronaria y el infarto de miocardio, el riesgo más bajo de ECV se ha observado en pacientes abstemios y se ha demostrado que cualquier cantidad de alcohol aumenta de forma uniforme la PA y el IMC, desafiando el concepto universalmente aceptado de que el consumo moderado de alcohol disminuye el RCV12.
Factores psicosociales
La depresión, la ira, el estrés y otros factores psicosociales se han correlacionado con peores resultados cardiovasculares, así como con el desarrollo temprano de aterosclerosis y la precipitación de infarto de miocardio y muerte súbita cardíaca.
Esta asociación se produce tanto mediante mecanismos biológicos directos, a través del daño endotelial, como mediante mecanismos indirectos, al agravar otros factores de riesgo socioeconómicos y conductuales (por ejemplo, el tabaquismo, la HTA o la mala adherencia al tratamiento) 1. El estrés psicosocial concretamente se asocia, en un patrón de dosis-respuesta, con el desarrollo y la progresión de la ECV, independientemente de la coexistencia de otros factores de riesgo12.
Raza
Se ha encontrado variabilidad en los factores de RCV entre diferentes grupos étnicos: las personas del sur de Asia (especialmente India y Pakistán) presentan tasas de ECV más altas, independientemente de otros factores de riesgo, que la mayoría de otras etnias, en las que el RCV ajustado parece más bajo. Se desconocen las razones de tales diferencias12.
Síndrome metabólico
Los pacientes con obesidad abdominal, hipertensión, diabetes y dislipidemia (también llamado síndrome de resistencia a la insulina o síndrome X) tienen un riesgo notablemente mayor de padecer ECV18.
Marcadores inflamatorios
Numerosos marcadores de inflamación se asocian con un mayor RCV. Algunos pueden ser causales ―como la lipoproteína (a), que refleja la carga patógena de una fracción lipídica―, mientras que otros pueden reflejar mecanismos subyacentes (como la proteína C reactiva, que refleja inflamación) o indicar daño cardíaco temprano (como los péptidos natriuréticos, la mieloperoxidasa o la troponina cardíaca de alta sensibilidad)12.
La proteína C reactiva (PCR) es el marcador de inflamación más estudiado y el marcador más utilizado en la práctica clínica. Se ha sugerido que la interleucina (IL)-6 sí podría jugar un papel causal directo1.
Infecciones
La infección por el virus de la inmunodeficiencia humana (VIH) se asocia con un aumento del 19 % del riesgo de enfermedad arterial periférica y coronariopatía, más allá de lo explicado por los factores de riesgo ateroscleróticos tradicionales. Este riesgo aumenta especialmente en aquellos pacientes con recuentos mantenidos de linfocitos CD4 <200 células/mm3, en quienes el riesgo de incidencia de eventos de enfermedad arterial periférica es casi dos veces mayor.
También se han asociado las ECV con otras infecciones, como la gripe, ya que se ha documentado un riesgo de infarto agudo de miocardio o accidente cerebrovascular cuatro veces mayor después de una infección del tracto respiratorio, especialmente durante los primeros 3 días después del diagnóstico. Asimismo, se ha propuesto una relación entre la enfermedad periodontal y la aterosclerosis y ECV12.
Radiación mediastínica
La exposición a la radiación mediastínica o de la pared torácica durante el tratamiento de una enfermedad maligna (como el linfoma de Hodgkin o el cáncer de mama) se ha relacionado con el desarrollo posterior de ECV ateroscleróticas, especialmente en mujeres, y este riesgo puede aumentar aún más con el tratamiento antineoplásico sistémico12.
Microalbuminuria
La presencia de valores de albúmina de 30 a 300 mg/g de creatinina en una muestra de orina se asocia a un mayor riesgo de ECV, mortalidad cardiovascular y deterioro de la función renal. De hecho, su presencia parece ser un marcador de enfermedad arterial temprana, aunque el mecanismo de esta asociación sigue sin estar claro 1.
Estimación del riesgo de enfermedad cardiovascular
Estimación del riesgo cardiovascular
Se ha demostrado que la identificación de pacientes que pueden beneficiarse de una intervención temprana antes del desarrollo de síntomas reduce la mortalidad y la morbilidad por ECV29.
Las decisiones clínicas deben tomarse sobre la base de algún método que estratifique el riesgo absoluto individual teniendo en cuenta factores de riesgo, modificadores de riesgo y situaciones clínicas que con frecuencia aumentan la probabilidad de sufrir un evento por ECV. Esta estimación y estratificación del riesgo es la intervención principal para abordar el cribado, control y tratamiento de los factores de RCV1.
¿Cuándo valorar el riesgo cardiovascular?
El riesgo de ECV puede evaluarse de las siguientes formas12:
- Oportunista, sin una estrategia predefinida, cuando una persona se presenta por algún otro motivo de consulta.
- Sistemática, realizado en la población general o en subpoblaciones específicas como parte de un programa de cribado formal.
En entornos europeos, se recomienda la evaluación global del RCV de forma sistemática en personas con cualquier factor de riesgo vascular importante (es decir, antecedentes familiares de ECV prematura, hipercolesterolemia familiar, factores de RCV como tabaquismo, hipertensión arterial, DM, niveles elevados de lípidos, obesidad o comorbilidades que aumentan el riesgo de ECV)12.
En cambio, en la población general (hombres >40 años y mujeres >50 años o durante la posmenopausia) sin factores de riesgo conocidos de ECV se puede considerar realizar la estimación del riesgo de forma sistemática u oportunista 12. Esta evaluación ofrece la oportunidad de identificar factores de RCV y orientar sobre el manejo adecuado de factores de riesgo específicos y de riesgo global1.
En otras subpoblaciones, como las constituidas por hombres <40 años y mujeres <50 años sin factores de RCV conocidos, no se recomienda la evaluación sistemática del RCV12.
En adultos con riesgo de desarrollar HTA, como aquellos con sobrepeso o con antecedentes familiares conocidos de HTA, está recomendada la determinación de la PA de forma oportunista, ya que ha mostrado ser eficaz para aumentar las tasas de detección de factores de riesgo, aunque se desconoce si tiene efectos beneficiosos. sobre los resultados clínicos12 .
En contraposición, directrices no europeas ―como las del Colegio Americano de Cardiología/Asociación Americana del Corazón (ACC/AHA)― recomiendan que el abordaje y las estimaciones del riesgo de ECV comiencen a los 20 años de edad o en el primer encuentro con el sistema de atención de salud después de los 20 años, dejando de realizar estas evaluaciones a partir de los 75 años (a menos que el paciente desee continuar) o una vez que se haya identificado ECV o un riesgo equivalente de ECV (como enfermedad aterosclerótica cerebrovascular, enfermedad arterial periférica, DM, etc.). En estas circunstancias, los pacientes ya no requieren el mismo tipo de evaluación de riesgos que los pacientes sin ECV conocida (tienen un riesgo elevado de sufrir eventos cardiovasculares recurrentes) y deben ser tratados con medidas de prevención secundaria adecuadas18.
¿Cómo evaluar el riesgo de enfermedad cardiovascular?
Existen varios pasos para evaluar el RCV, que exponemos a continuación.
1. Identificar los factores de riesgo clásicos
El primer paso para evaluar el riesgo de sufrir ECV en cualquier individuo es determinar si están presentes uno o más de los factores de riesgo tradicionales de ECV según la historia y la exploración física. Además, se debe decidir según la edad y el sexo del paciente cuándo realizar la determinación del perfil lipídico (normalmente incluye cLDL y/o cHDL)12
2. Identificar factores que aumentan el riesgo
Más allá de los factores de riesgo tradicionales incluidos en las calculadoras de riesgo estándar, es importante determinar otros factores de riesgo que pueden modificar de forma significativa el riesgo en determinados pacientes y cuya presencia, bien de forma aislada o en combinación con otros factores, puede ser muy importante para guiar la toma de decisiones sobre las intervenciones de prevención primaria del RCV, especialmente en los casos en los que la estimación del riesgo global de ECV del individuo está cerca de un umbral de decisión12.
El primer paso para evaluar el riesgo de ECV es determinar si están presentes uno o más de los factores de riesgo tradicionales (HTA, tabaquismo, DM, antecedentes familiares prematuros de ECV, ERC, obesidad)12.
3. Estimar el riesgo de enfermedad cardiovascular a 10 años utilizando una calculadora validada de riesgo cardiovascular
Se han desarrollado diferentes calculadoras de RCV basadas en modelos de riesgo multivariados para estimar el riesgo que tiene un determinado paciente aparentemente sano y asintomático de sufrir un primer evento de ECV. Su desarrollo es dinámico, es decir, periódicamente se plantean nuevos algoritmos centrados en la prevención de las ECV. Todos los modelos de riesgo tienen ventajas y desventajas, por lo que ninguno de ellos es apropiado para todos los tipos de pacientes 1. Las limitaciones inherentes a la hora de aplicar estas calculadoras a un paciente individual están relacionadas con 1:
- la posible falta de aplicabilidad del riesgo estudiado en una población o grupo étnico particular a otra no estudiada,
- los factores de riesgo evaluados (existe la posibilidad de obviar factores de riesgo importantes) y
- los resultados que se predicen (pueden no estimar adecuadamente el riesgo cuando está muy elevado un único factor de riesgo).
Por ello, la elección de un sistema concreto de estimación del riesgo de ECV debe hacerse de forma individualizada en función de las características específicas del paciente (como la edad o el sexo) y priorizando el uso de aquellos que predicen eventos graves de ECV (como muerte o infarto de miocardio) frente a otros criterios de valoración (revascularización, por ejemplo)12.
Actualmente están disponibles varios modelos de riesgo multivariados para estimar el RCV en individuos asintomáticos aparentemente sanos. La elección de un modelo de riesgo específico para la evaluación del RCV debe realizarse de forma individualizada en función de las características específicas del paciente (p. ej., edad, sexo, origen étnico)12.
Se han desarrollado y utilizado varias calculadoras y las recomendaciones sobre el empleo de una u otra varía a nivel mundial según los diferentes ámbitos geográficos. Así, en países como Estados Unidos se recomienda el uso de las ecuaciones de cohortes agrupadas propuestas por el ACC/AHA 18. Esta herramienta está basada principalmente en datos de estadounidenses blancos no hispanos y afroamericanos. A diferencia de otras calculadoras desarrolladas previamente, predice eventos cardiovasculares importantes susceptibles de reducirse con el tratamiento con estatinas, pero no incluye aspectos importantes como los antecedentes familiares de ECV prematura o ciertas características de los pacientes diabéticos (como la edad o el sexo), lo que puede llevar a una potencial subestimación del riesgo en estos pacientes. Además, la calculadora ACC/AHA incluye la DM solo como pregunta de sí/no. En otros países, como China, el sistema recomendado es la Calculadora China-PAR (Predicción del riesgo de ACSVD en China)1.
No obstante, dado nuestro entorno, nos centraremos en la estimación del riesgo de ECV siguiendo las recomendaciones y calculadoras europeas.
En nuestro ámbito, una de las calculadoras disponibles es la recomendada por el Instituto Nacional para la Excelencia en la Salud y la Atención (NICE) en Reino Unido, el conocido como estimador de riesgos de las Sociedades Británicas Conjuntas (JBS3) y la calculadora QRISK318. Aunque estas herramientas se basan en la calculadora de riesgo CV de por vida de QRISK e incorpora muchas de las mismas variables que sus versiones previas, QRISK y QRISK218 a diferencia de ellas extiende la evaluación del riesgo más allá de la ventana de 10 años para la mayoría de los estimadores de riesgo anteriores y permite la estimación de la «edad cardíaca» y la evaluación del riesgo en intervalos más largos (por ejemplo, 50 años para un paciente de 45 años)1.
En España y el resto de Europa occidental, tradicionalmente se ha recomendado el algoritmo de estimación del riesgo coronario sistémico (SCORE) para calcular el riesgo de muerte por ECV a 10 años18. Sin embargo, en los últimos años se ha demostrado que la combinación de la mortalidad y morbilidad por ECV (infarto de miocardio y accidente cerebrovascular no mortal) refleja mejor la carga total de ECV, y se ha desarrollado una versión actualizada: el SCORE230.
El SCORE-2 permite estimar el riesgo de un individuo de sufrir eventos de ECV mortales y no mortales (infarto de miocardio, accidente cerebrovascular) a 10 años12.
Sin embargo, presenta las siguientes limitaciones a la hora de estimar el riesgo de ECV en personas de edad avanzada12:
- La intensidad de la asociación entre los factores de riesgo clásicos y el riesgo de ECV disminuye con la edad.
- La supervivencia libre de ECV se separa progresivamente de la supervivencia general a medida que aumenta la edad («riesgo competitivo»).
Por estas razones, los modelos que no tienen en cuenta el riesgo competitivo de mortalidad no cardiovascular tienden a sobrestimar el riesgo real de ECV a 10 años y, por tanto, el beneficio potencial del tratamiento. Para abordar estas limitaciones, se ha desarrollado el SCORE2-OP31 que estima los plazos a 5 y 10 años de sufrir eventos de ECV mortales y no mortales ajustados según riesgos competitivos en personas aparentemente sanas de >70 años.
Ambos sistemas ―SCORE2 y SCORE2-OP― presentan tablas diferentes para cuatro grupos de países según las tasas nacionales de mortalidad por ECV publicadas por la OMS (RCV bajo, moderado, alto y muy alto). España se clasifica entre los países de bajo riesgo12.
Para estimar el riesgo total de eventos cardiovasculares de una persona a 10 años, primero se debe identificar el grupo correcto de países al que pertenece el paciente y la correspondiente tabla de riesgo (para España, la tabla de riesgo bajo) según su sexo, tabaquismo y edad (más cercana). Dentro de esa tabla, se debe localizar la celda más cercana a la PA de la persona y al colesterol-no-HDL. Después, se ajustan las estimaciones de riesgo hacia arriba a medida que la persona se acerca a la siguiente categoría de edad12.
Para estimar el riesgo de ECV se puede consultar directamente la tabla o la herramienta disponible en la web (https://u-prevent.com), que permite la entrada de los valores de colesterol total y cHDL.
Además, estas aplicaciones permiten calcular también el riesgo vascular de por vida (LIFE-CV model) y los beneficios del tratamiento en términos de años de vida ganados sin enfermedad vascular. También existen otras herramientas específicas para calcular el riesgo en personas con diabetes (ADVA NCE risk32 score o DIAL2 model33) y con enfermedad vascular establecida (SMART REACH score34 o SMART REACH model)35.
Por último, a la hora de estimar el RCV, se debe considerar la multiplicación del riesgo calculado por el riesgo relativo para subgrupos étnicos específicos (Tabla 2), así como la evaluación de los síntomas de estrés y los factores estresantes psicosociales que modifican el RCV. Cuando las estimaciones rondan los umbrales de decisión de tratamiento, para mejorar la clasificación del riesgo se puede considerar la puntuación a la presencia de calcio arterial coronario. Si esta prueba no está disponible o no es factible, la detección de placa mediante ecografía carotídea se puede plantear como alternativa1.
Para evaluar la presencia de placas carotídeas no está recomendado el estudio rutinario de otros modificadores potenciales, como la determinación de puntuaciones de riesgo genético, biomarcadores circulantes o urinarios, o pruebas vasculares u otros métodos de imagen distintos de la puntuación al calcio coronario o la ecografía carotídea12.
Tabla 2. Factores de corrección étnicos para la evaluación del riesgo cardiovascular
| Región de procedencia | Factor de multiplicación |
| Sur de Asia
· India y Bangladesh · Pakistan |
1,3 1,7 |
| Otras regiones de Asia | 1,1 |
| Caribe (raza negroide) | 0,85 |
| África (raza negroide) | 0,7 |
| China | 0,7 |
Fuente: Visseren et al., 202112
4. Valoración del riesgo cardiovascular a lo largo de la vida, beneficio del tratamiento, comorbilidades, fragilidad y preferencias del paciente
Estos factores pueden guiar aún más las decisiones sobre el tratamiento.
El riesgo a lo largo de la vida es una estimación de la edad en la que existe un 50 % de probabilidad de que una persona haya experimentado un episodio de ECV o haya muerto. El beneficio de por vida es la diferencia numérica entre la edad prevista en la que hay un 50 % de probabilidad de que una persona haya experimentado un episodio de ECV o haya muerto con y sin el tratamiento propuesto. Están disponibles calculadoras en línea que estiman el beneficio promedio que obtiene un paciente individual a lo largo de la vida gracias a intervenciones como dejar de fumar o reducir los lípidos o la PA, expresado como años de vida adicionales libres de ECV. Esta información es fácil de interpretar y puede mejorar la explicación al paciente de los posibles beneficios de la terapia y ayudar en el proceso de toma de decisiones compartido, aumentando el compromiso, la autoeficacia y la motivación del paciente para cumplir con los cambios en el estilo de vida y con el tratamiento farmacológico indicado12.
Actualmente no existen umbrales de tratamiento formales para determinar el beneficio promedio de por vida, de forma que el beneficio individual estimado durante toda la vida debe considerarse a la luz de la duración estimada del tratamiento (mayor en los jóvenes que en las personas mayores) y del beneficio mínimo deseado de un determinado tratamiento y dentro de un proceso de toma de decisiones compartido entre el médico y el paciente, teniendo en cuenta sus preferencias, los daños esperados del tratamiento y los costes del mismo12.
5. Interpretación de los resultados
No existe un umbral de riesgo universalmente aplicable y la intensidad del tratamiento debería aumentar a medida que aumenta el riesgo de ECV. Al igual que ningún umbral inferior de RCV impide tratar los factores de riesgo, ningún umbral superior implica la obligación de tratar, sino que en todos los casos la decisión final de iniciar intervenciones sigue siendo una cuestión de consideración individual y de toma de decisiones compartida. No obstante, en términos generales, las recomendaciones de tratamiento de los factores de riesgo se basan en las categorías de RCV que se recogen en la Tabla 3 para distintos grupos de edad12.
Tabla 3. Categorías de riesgo cardiovascular basadas en SCORE2 y SCORE2-OP en personas aparentemente sanas y según edad
| <50 años | 50-69 años | ≥70 años | |
| RCV de bajo a moderado:
Por lo general no se recomienda el tratamiento de los factores de riesgo |
<2,5 % | <5 % | <7,5 % |
| RCV alto:
Valorar el tratamiento de los factores de riesgo |
2,5 % a <7,5 % | 5 % a <10 % | 7,5 % a <15 % |
| RCV muy alto:
Por lo general, se recomienda el tratamiento de los factores de riesgo |
≥7,5 % | ≥10 % | ≥15 % |
Fuente: Traducido y adaptado de Visseren et al.12
¿Qué pacientes necesitan una evaluación formal del riesgo cardiovascular?
Se recomienda la estimación del riesgo de ECV fatal y no fatal a 10 años en personas aparentemente sanas (sin ECV, DM, ERC, trastornos genéticos/lipídicos o de la PA) utilizando el sistema SCORE2 en <70 años y el SCORE2-OP en ≥70 años12.
En pacientes con ECV y/o DM establecida y/o enfermedad renal de moderada a grave y/o trastornos genéticos/lípidicos o de la PA, el riesgo de ECV se debe considerar alto o muy alto y no es necesario evaluar el riesgo formalmente mediante una herramienta de RCV12.
Abordaje del riesgo cardiovascular
Intervenciones para la prevención primaria de las enfermedades cardiovasculares
Tras la estimación del RCV de un individuo, podemos establecer una serie de intervenciones que incluyen la introducción de cambios los hábitos de vida y/o el inicio de tratamiento farmacológico.
Se estima que, a nivel mundial, hasta el 90 % de la carga de accidentes cerebrovasculares puede ser atribuible a factores de riesgo susceptibles de reducirse sustancialmente mediante la implementación efectiva de cambios en el estilo de vida y/o tratamientos farmacológicos complementarios. La fracción evitable de muerte por ECV atribuida a los cinco principales factores de RCV modificables es del 54 % en hombres y del 50 % en mujeres36. La mayoría de estos factores de riesgo de ECV se pueden modificar mediante cambios terapéuticos en el estilo de vida o mediante tratamientos farmacológicos complementarios, con fármacos como estatinas, aspirina, inhibidores de la enzima convertidora de angiotensina (IECA), bloqueadores de los receptores de angiotensina (ARA) y bloqueadores adrenérgicos β (BB)1.
Muchos factores de RCV se pueden modificar mediante medidas preventivas específicas, lo que ofrece una oportunidad para reducir la carga de ECV36.
¿Qué pacientes precisan prevención de las enfermedades cardiovasculares y cuáles son los objetivos del tratamiento?
El tratamiento intensivo de los factores de riesgo está recomendado en12:
- Personas aparentemente sanas (sin DM, ERC, trastornos genéticos/lipídicos o trastornos de la PA) que presentan riesgo muy alto de ECV, definido como:
- SCORE2 ≥7,5 % en <50 años;
- SCORE2 ≥10 % entre los 50 y los 69 años; y
- SCORE2-OP ≥15 % en ≥70 años
- Personas con ECV y/o DM.
Siempre se debe tener en cuenta el riesgo de ECV y el beneficio del tratamiento de los factores de riesgo, modificadores de riesgo, comorbilidades y preferencias de los pacientes12.
En personas aparentemente sanas con riesgo alto de ECV, definido como
- SCORE2 entre 2,5 % y <7,5 % en <50 años;
- SCORE2 entre 5 % y <10 % entre los 50 y 69 años;
- SCORE2-OP entre 7,5 % y <15 % en >70 años,
se debe considerar iniciar el tratamiento de los factores de riesgo de ECV teniendo en cuenta los modificadores de RCV, el riesgo de por vida, el beneficio del tratamiento y las preferencias del paciente12.
A la hora de establecer el esquema de tratamiento, se proporcionará información adaptada a las necesidades de cada paciente y se hablará con él de la estimación del riesgo de ECV y de los beneficios del tratamiento12.
El uso de estrategias de comunicación, como las entrevistas motivacionales, resulta muy útil para mejorar la comprensión de la información, fomentar cambios en el estilo de vida y apoyar la adherencia al tratamiento farmacológico. Otras medidas son incluir a un familiar o amigo durante la consulta (especialmente en ancianos), conectar con el paciente y explorar emociones12.
Se debe realizar un enfoque terapéutico con un patrón de intensificación gradual y dirigido a tratar de forma intensiva los factores de riesgo. La guía de prevención cardiovascular de la Sociedad Europea de Cardiología recomienda la consecución de los objetivos en dos pasos: el primer paso plantearía objetivos más laxos y el segundo, más estrictos, en función del RCV y las comorbilidades (Tabla 4). En todos los casos, una vez conseguido el paso 1, se valoraría intensificar el tratamiento para lograr los objetivos del paso 2. En los pacientes con RCV alto o muy alto, se deja abierta la posibilidad de pasar directamente al paso 2. Los autores plantean la estrategia de dos pasos para reducir los efectos adversos sin comprometer el logro de los objetivos12.
Tabla 4. Objetivos de tratamiento según el perfil del paciente
| Perfil del paciente | Objetivos preventivos (PASO 1) | Objetivos de intensificación (PASO 2) |
| Personas aparentemente sanas | Se decidirá iniciar el tratamiento farmacológico hipolipemiante y/o antihipertensivo en función del RCV o si la PAS es >160 mmHg | |
| <50 años | Dejar de fumar y optimizar las medidas higiénico-dietéticas
PASa <140, hasta 130 mmHg si se tolera cLDL <100 mg/dl |
PASa <130 mmHg, si se tolera
Riesgo alto: cLDL <70 mg/dl y reducción ≥50 % del valor inicial Riesgo muy alto: cLDL <55 mg/dl y reducción ≥50 % del valor inicial |
| 50-69 años | ||
| ≥70 años | Dejar de fumar y optimizar las medidas higiénico-dietéticas
PASa <140 mmHg, si se tolera cLDL <100 mg/dl |
PASa <140, hasta 130 mmHg si se tolera
cLDLb <100 mg/dl |
| Pacientes con DM | ||
| DM de corta duración (p. ej., <10 años), bien controlada, sin daño orgánico específico ni otros FRCV | Dejar de fumar y optimizar las medidas higiénico-dietéticas
|
|
| Sin ECVA ni daño orgánico específico grave | Dejar de fumar y optimizar las medidas higiénico-dietéticas
PASa <140, hasta 130 mmHg si se tolera cLDL <100 mg/dl HbA1c <7 % |
PASa <130 mmHg, si se tolera
cLDL <70 mg/dl y reducción ≥50 % del valor inicial iSGLT-2 o arGLP-1
|
| Con ECVA o daño orgánico específico grave | Dejar de fumar y optimizar las medidas higiénico-dietéticas
PASa <140, hasta 130 mmHg si se tolera cLDL <70 mg/dl HbA1c <8 % iSGLT-2 o arGLP-1 Antiagregante plaquetario si hay ECV |
PASa <130 mmHg, si se tolera
cLDL <55 mg/dl y reducción ≥50 % del valor inicial iSGLT-2 o arGLP-1 Se podrían añadir nuevos tratamientos: TAPD, inhibición dual, colchicina, etilo de icosapento, etc.
|
| Pacientes con ECVA | Dejar de fumar y optimizar las medidas higiénico-dietéticas
PASa <140, hasta 130 mmHg si se tolera cLDL <70 mg/dl y reducción ≥50 % del valor inicial Antiagregante plaquetario |
PASa <130 mmHg, si se tolera
cLDL <55 mg/dl y reducción ≥50 % del valor inicial Se podrían añadir nuevos tratamientos: TAPD, inhibición dual, colchicina, etilo de icosapento, etc. |
arGLP-1: agonista del receptor del péptido 1 similar al glucagón; cLDL: colesterol de las lipoproteínas de baja densidad; DM: diabetes mellitus; ECV: enfermedad cardiovascular; ECVA: enfermedad cardiovascular arterioesclerótica; FRCV: factores de riesgo cardiovascular; iSGLT-2: cotransportador de sodio y glucosa de tipo 2; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TAPD: tratamiento antiagregante plaquetario doble
a En todos los perfiles de paciente se acepta una PAS menor de la establecida como objetivo, siempre y cuando se tolere bien; es decir, no es preciso disminuir el tratamiento, aunque la PAS sea más baja, si se tolera bien.
b El inicio del tratamiento con estatinas en ≥70 años aparentemente sanos (prevención primaria) debe valorarse si el riesgo es alto o muy alto, pero siempre tomando en cuenta otros factores (comorbilidades, etc.). No hay evidencia suficiente para establecer un objetivo de cLDL concreto. Aunque <100 mg/dl parece razonable, es preciso esperar a los resultados de los ensayos actualmente en curso.
Fuente: elaborado a partir de Visseren et al 12.
Sin embargo, la estrategia de dos etapas es muy controvertida: por un lado, no se define el momento en el que debe pasarse al segundo paso; por otro lado, existe el riesgo de pérdidas de seguimiento y de no alcanzar los objetivos en algunos casos. Aunque se deja abierta la puerta para pasar directamente al segundo paso en el caso de los pacientes de riesgo muy alto, no se da una recomendación clara37,38.
Hay autores (incluida la Sociedad Española de Cardiología) que consideran que este planteamiento no ayuda a vencer la inercia terapéutica, una de las mayores dificultades para controlar los factores de RCV37,38.
¿Cuáles son las intervenciones generales para modificar los hábitos de vida?
En términos generales, mantener un estilo de vida saludable para la prevención primaria de las ECV puede reducir el riesgo de eventos clínicos de ECV hasta en el 84 % de los casos39. Las modificaciones en el estilo de vida constituyen la base fundamental del tratamiento y son tan importantes como las medidas farmacológicas, por lo que deben estar presentes en todos los pacientes con independencia de que reciban o no tratamiento farmacológico1.
Actividad física y ejercicio
Para reducir la mortalidad por todas las causas, la mortalidad cardiovascular y la morbilidad en adultos, se recomienda realizar al menos 150-300 minutos semanales de actividad física aeróbica de intensidad moderada (como caminar a ritmo moderado o rápido, entre 4,1 y 6,5 km/h) o 75-150 minutos semanales de actividad física aeróbica de intensidad vigorosa (como caminar, correr o andar en bicicleta >15 km/h), así como combinaciones equivalentes de ambos12.
En los pacientes en los que esto no es posible, es recomendable que mantengan tanta actividad como sus capacidades y estado de salud lo permitan12.
Asimismo, se recomienda reducir el tiempo de sedentarismo y realizar al menos una actividad ligera durante el día, practicando ejercicio de resistencia, además de actividad aeróbica, 2 o más días por semana. Para fomentar la actividad física es importante considerar estrategias como la formación individual, las técnicas de cambio de comportamiento, el asesoramiento telefónico o el uso de rastreadores de actividad portátiles12.
Nutrición, dieta e ingesta de alcohol
Una dieta saludable se considera la piedra angular de la prevención de ECV en todos los individuos. Para reducir el riesgo de ECV se recomienda adoptar una dieta mediterránea o similar, reemplazando las grasas saturadas por insaturadas, reduciendo el consumo de sal (máximo 5 g/día) y eligiendo dietas más ricas en vegetales y fibra (cereales integrales, frutas, verduras, legumbres y frutos secos). También se recomienda el consumo al menos una vez por semana de pescado ―preferiblemente aquellos ricos en ácidos grasos poliinsaturados n-3― y restringir la ingesta de carne procesada (máximo 350-500 g/semana), así como la de azúcar libre a un máximo del 10% del aporte energético (en particular el procedente de bebidas azucaradas)12. Solo con la reducción de la ingesta de sodio se puede reducir la PAS en una media de 5,8 mmHg en hipertensos y 1,9 mmHg en normotensos40 .
En cuanto al consumo de bebidas alcohólicas, lo recomendable es restringir el consumo de alcohol a un máximo de 100 g por semana, ya que la diferencia entre consumir cantidades pequeñas y mayores de alcohol diariamente llevará a evitar o provocar una muerte prematura41. En este sentido es importante tener en cuenta que el riesgo más bajo de ECV se ha observado en pacientes abstemios12.
Aunque otros componentes de una dieta saludable, como los antioxidantes, han mostrado algunos efectos beneficiosos, no disponemos de evidencia sólida que muestre beneficios netos, por lo que no existen recomendaciones específicas sobre su uso rutinario para prevenir la ECV42.
Con lo que respecta al café, su consumo moderado (3-4 tazas al día) probablemente no sea perjudicial e incluso puede que sea moderadamente beneficioso43.
Peso y composición corporal (sobrepeso y obesidad)
La reducción del peso es recomendable en personas con sobrepeso y obesidad porque ha demostrado reducir la PA, la dislipidemia y el riesgo de DM de tipo 2, y así mejorar el perfil de riesgo de ECV44.
Para ello, se ha de mantener una dieta saludable que incluya una restricción calórica a lo largo del tiempo, considerando la indicación de cirugía bariátrica en personas obesas de alto riesgo cuando el cambio de estilo de vida no resulta en una pérdida de peso mantenida12.
Salud mental y aspectos psicosociales
La atención y el apoyo del profesional sanitario es fundamental en pacientes con trastornos mentales para mejorar el cumplimiento de los cambios en el estilo de vida y el tratamiento farmacológico. En pacientes con ECV y estrés se debe considerar la derivación para un abordaje psicoterapéutico del estrés que reduzca los síntomas de estrés mejore los resultados cardiovasculares12.
Otras intervenciones dirigidas a la población general
Es importante que estas recomendaciones sobre hábitos de vida saludable se vean respaldadas por estrategias políticas dirigidas a la población general mediante restricciones gubernamentales, la educación, el etiquetado e información sobre los alimentos, los incentivos económicos y su difusión en las escuelas, los lugares de trabajo y los entornos comunitarios12.
Para reducir la mortalidad y morbilidad por enfermedades cardiovasculares también es necesario implementar medidas para reducir la contaminación del aire, incluida la reducción de las emisiones de partículas y contaminantes gaseosos, la reducción del uso de combustibles fósiles y la limitación de las emisiones de dióxido de carbono12.
¿Cuáles son las intervenciones específicas según factor de riesgo para la prevención de las enfermedades cardiovasculares?
Hábito tabáquico
Se debe dejar de fumar todo tipo de tabaco, ya que el consumo de tabaco es una causa importante e independiente de ECVA y constituye la principal causa evitable de muerte prematura en todo el mundo, así como una importante causa evitable de morbilidad. Los beneficios de dejar de fumar comienzan a aparecer después de sólo unos meses y alcanzan los beneficios del no fumador después de varios años, incluso entre los adultos de edades más avanzadas45.
Por eso, en el caso de las ECV nunca es demasiado tarde para dejar de fumar y se recomienda dejar de fumar independientemente del aumento de peso, ya que el aumento de peso no disminuye los beneficios de dejar de fumar en la ECV46.
Para ayudar a los fumadores a dejar de fumar, hay que ofrecerles apoyo durante el seguimiento, así como terapia de reemplazo de nicotina y otras terapias farmacológicas46.
Hiperlipemias
En sujetos de riesgo moderado y alto sin evidencia clínica de enfermedad coronaria, el tratamiento con estatinas ha demostrado beneficios clínicos para la prevención primaria de ECV (infarto de miocardio y accidente cerebrovascular), así como en la mortalidad total y muerte por ECV47 .
En personas aparentemente sanas con un riesgo alto o muy alto, para alcanzar los objetivos de cLDL establecidos para el grupo de riesgo específico (Tabla 4) se recomienda el tratamiento con estatinas de alta intensidad hasta la dosis máxima tolerada, considerando una reducción del cLDL ≥50 % desde el valor inicial12.
En los casos en los que no se logran los objetivos con el tratamiento con estatinas a la dosis máxima tolerada, se recomienda añadir ezetimiba, ya que su uso en combinación a estatinas ha mostrado reducir los niveles de colesterol LDL y mejorar los resultados cardiovasculares48. En pacientes con riesgo de ECV muy alto en los que esta combinación no logra el objetivo de cLDL, se puede considerar el tratamiento con un inhibidor de PCSK9. El tratamiento con estatinas no está indicado en mujeres antes de la menopausia con deseo gestacional o que no estén utilizando un método anticonceptivo adecuado12.
En personas de alto riesgo de ECV con hipertrigliceridemia (>200 mg/dl), las estatinas son también el fármaco de elección para reducir el riesgo de ECV. En el caso de que el paciente ya esté en tratamiento con estatinas y haya alcanzado el objetivo de cLDL, pero tenga niveles de triglicéridos >200 mg/dl, se puede considerar el tratamiento con fenofibrato o bezafibrato. En pacientes de alto o muy alto riesgo y niveles de triglicéridos >135 mg/dl a pesar del tratamiento con estatinas y las modificaciones en el estilo de vida, se pueden considerar la combinación de la estatina con ácidos grasos poliinsaturados n-312.
Hipertensión
Evaluación del paciente hipertenso
A la hora de abordar la HTA como factor de riesgo de ECV, es fundamental determinar el daño orgánico inducido por la HTA, ya que los sistemas de estratificación del RCV total suelen subestimarlo y su presencia podría elevar el riesgo21.
Además de una anamnesis y una exploración física detalladas, las pruebas complementarias habituales en pacientes con HTA son las siguientes21:
- Pruebas de laboratorio:
- Hemoglobina o hematocrito.
- Glucosa plasmática en ayunas y hemoglobina glucosilada.
- Lípidos: cLDL, cHDL, triglicéridos.
- Potasio y sodio.
- Ácido úrico.
- Creatinina sérica (o cistatina C) para calcular la tasa de filtración glomerular estimada (TFGe).
- Calcemia
- Análisis de orina (primera orina de la mañana), tiras reactivas en todos los pacientes, cociente albúmina/creatinina y examen microscópico en pacientes seleccionados4.
- Electrocardiograma (ECG) de 12 derivaciones.
Además, se pueden hacer otras pruebas de cribado ampliado, como ecocardiograma (si existen anomalías en el ECG o signos/síntomas de disfunción del VI12), velocidad de la onda de pulso, ecografía carotídea, determinación del calcio arterial coronario, ecografía de la aorta abdominal, ecografía renal, estudio con Doppler, determinación del índice tobillo-brazo, valoración de la microvasculatura de la retina, pruebas de función cognitiva y pruebas de imagen cerebral 21. La exploración del fondo de ojo o retinografía se reserva para pacientes con HTA de grado 2 o 3 y para todos los pacientes hipertensos con DM12. Todas las pruebas de cribado se pueden adaptar en función de la situación clínica21.
Objetivos del tratamiento
La guía europea propone las siguientes recomendaciones en función de la edad21:
- Pacientes de 18-64 años: el objetivo es bajar la PA a <130/80 mmHg, si el tratamiento se tolera bien.
- Pacientes de 65-79 años: el objetivo primario es bajar la PA a <140/80 mmHg, aunque se puede valorar un objetivo de PAS <130 mmHg, si se tolera el tratamiento.
- Pacientes de 65-79 años con hipertensión sistólica aislada y pacientes ≥80 años: el objetivo primario es bajar la PAS a 140-150 mmHg, aunque se puede bajar a 130-139 mmHg si se tolera el tratamiento y con precaución si la PAD es <70 mmHg.
¿Cuándo empezar el tratamiento farmacológico?
La guía europea recomienda iniciar el tratamiento farmacológico de forma inmediata y simultánea a las intervenciones higiénico-dietéticas en todos los pacientes con HTA, independientemente del RCV21.
Únicamente en el caso de los pacientes con cifras de PA en el rango bajo de la HTA de grado 1 (<150/95 mmHg), que no tengan daño orgánico inducido por HTA y tengan RCV bajo, se puede valorar iniciar el tratamiento solo con intervenciones higiénico-dietéticas. Si la PA no se controla en unos 3-6 meses, se debe añadir tratamiento farmacológico21.
En el caso concreto de pacientes ≥80 años con HTA y buena forma física, el tratamiento farmacológico antihipertensivo y las intervenciones en el estilo de vida están indicadas cuando la PAS sea ≥160 mmHg, aunque se puede valorar un rango más bajo (140-159 mmHg). Por otro lado, el umbral de PAS/PAD para iniciar el tratamiento en los pacientes frágiles se debe establecer de forma individualizada. No se recomienda retirar el tratamiento farmacológico antihipertensivo basándose solo en la edad, ni siquiera en pacientes con ≥80 años, si el tratamiento se tolera bien21.
En los pacientes con PA normal-alta (130-139/85-89 mmHg) y riesgo cardiovascular de bajo a moderado, se recomiendan intervenciones higiénico-dietéticas. No obstante, se debe iniciar el tratamiento farmacológico antihipertensivo cuando el RCV sea muy alto debido a ECV, especialmente si existe enfermedad coronaria21.
Tratamiento farmacológico
La mayoría de los pacientes necesitarán una combinación de varios medicamentos antihipertensivos para alcanzar su objetivo de PA21.
En la mayoría de los pacientes, se recomienda empezar el tratamiento antihipertensivo con una combinación de dos fármacos, preferiblemente combinadas en una sola pastilla. Aunque se pueden utilizar diferentes combinaciones de las cinco clases principales de antihipertensivos (IECA, ARA, BB, antagonista del calcio, tiazida/diurético similar a la tiazida), se recomienda el uso de un IECA o ARA y un antagonista del calcio o un diurético21.
Los bloqueantes β deben utilizarse como primera opción o en cualquier fase del tratamiento (en monoterapia o junto con cualquier fármaco de las principales clases) cuando haya una indicación específica, como por ejemplo en pacientes con insuficiencia cardíaca con fracción de eyección reducida, en el tratamiento antisquémico en síndromes coronarios crónicos o para controlar la frecuencia cardíaca en la fibrilación auricular. También pueden utilizarse en otras situaciones en las que puedan resultar beneficiosos, como casos de angina o infarto de miocardio reciente, así como en mujeres que estén o planeen quedarse embarazadas21.
Se puede valorar el tratamiento inicial con monoterapia en las siguientes situaciones21:
- Pacientes con presión arterial normal-alta y riesgo cardiovascular muy alto.
- Pacientes ancianos o frágiles.
- Pacientes con RCV bajo, PAS <150 mmHg y PAD <95 mmHg.
Si a pesar del tratamiento con la combinación de dos fármacos no se consigue controlar la PA, el tratamiento debe aumentarse a una combinación de tres fármacos, generalmente un IECA o ARA con un antagonista del calcio y un diurético, y preferiblemente como una combinación de una sola pastilla para mejorar la adherencia a la medicación21.
En pacientes en que esta triple combinación no controla la PA, se considera hipertensión resistente. En este caso, debe considerarse derivar al paciente a un centro especializado. La primera opción es intensificar el tratamiento añadiendo un antagonista de los receptores de mineralocorticoides o, si no se tolera, otros diuréticos como amilorida o dosis más altas de otros diuréticos, un bloqueante α, un bloqueante β o clonidina. En ningún caso se recomienda la combinación de dos bloqueadores del sistema renina-angiotensina-aldosterona (IECA y ARA)21.
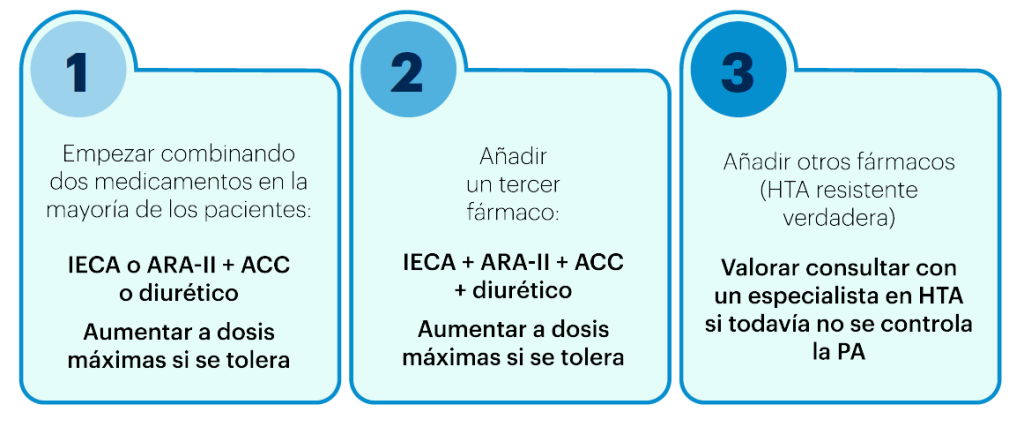
La Figura 1 muestra los pasos del tratamiento de la HTA sin complicaciones asociadas.
Figura 1. Pasos del tratamiento de la HTA sin complicaciones asociadas
Los BB pueden usarse en cualquier paso del tratamiento, según las recomendaciones de las guías para situaciones específicas.
Se considera HTA resistente verdadera cuando la PAS es ≥140mmHg o la PAD es ≥90 mmHg, siempre que:
- se hayan usado las dosis máximas recomendadas y toleradas de una combinación de 3 fármacos que incluya un IECA o ARA-II, un ACC y un diurético tiacídico / análogo tiacídico;
- se haya confirmado el control de la PA mediante MAPA (o AMPA, si la MAPA no fuera viable);
- se hayan excluido otras causas de HTA seudorresistente (especialmente falta de adherencia al tratamiento) e HTA secundaria.
IECA = inhibidor de la enzima convertidora de angiotensina; ARA-II = antagonista de los receptores de angiotensina II; ACC = antagonista de los canales de calcio.
Fuente: elaborado a partir de Mancia et al21.
Diabetes mellitus de tipo 2
En personas con o sin ECV, se debe evaluar la HbA1c (que no requiere ayuno previo) o la glucemia en ayunas para detectar DM12.
El abordaje del riesgo de ECV en pacientes con DM incluye las siguientes modificaciones en el estilo de vida: abandono del hábito tabáquico, dieta adecuada con un consumo bajo de grasas saturadas y alto contenido de fibra, y la práctica de actividad física aeróbica y entrenamiento de fuerza12.
Para adelgazar o prevenir o retardar el aumento de peso es recomendable que los pacientes diabéticos reduzcan la ingesta energética. Para aquellos motivados a intentarlo, una pérdida de peso considerable poco después del diagnóstico mediante una dieta hipocalórica seguida de la reintroducción de alimentos por fases y el mantenimiento del peso puede conducir a la remisión de la DM12.
Con respecto al manejo del RCV en pacientes con DM tipo 2, la metformina es el tratamiento recomendado en primera línea en la mayoría de los pacientes sin ERC o insuficiencia cardiaca, una vez estudiada la función renal y a menos que existan contraindicaciones. Este fármaco ha demostrado reducciones del 39 % y el 36 % del riesgo de sufrir infarto de miocardio y muerte por todas las causas en pacientes diabéticos49.
Se deben evitar los episodios de hipoglucemia y el aumento excesivo de peso12.
Para reducir el riesgo de eventos cardiovasculares y/o o cardiorrenales, en pacientes con DM de tipo 2 y ECV, se recomienda el uso de un agonista del receptor del péptido similar al glucagón tipo 1 (GLP-1) o un inhibidor del cotransportador sodio-glucosa tipo 2 (SGLT2) con beneficios comprobados. Esta estrategia también puede considerarse en pacientes con DM tipo 2 con lesión de órganos diana, para reducir la mortalidad12.
Los factores de riesgo de ECV modificables que deben considerarse en todos los adultos son el tabaquismo, la HTA, la dislipemia, una mala alimentación, inactividad física, sobrepeso y obesidad y DM12.
Otras intervenciones específicas: tratamiento antiagregante
El tratamiento con aspirina en prevención primaria puede valorarse cuando el riesgo de ECV es excepcionalmente alto, pero se necesitan más estudios que analicen sus efectos en prevención primaria en otro tipo de pacientes, como los aparentemente sanos <70 años con alto riesgo de ECV; mientras tanto, las decisiones en estas personas deben tomarse individualmente, teniendo en cuenta tanto el riesgo isquémico como el riesgo de hemorragia y no tanto en la edad50.
Duración de la prevención primaria
En general, en prácticamente todos los pacientes se debe continuar con las estrategias de prevención primaria y no suspenderlas, especialmente si son bien toleradas. Sin embargo, como ocurre con cualquier tratamiento, es recomendable reevaluar periódicamente los riesgos y beneficios, junto con la calidad de vida y el pronóstico general del paciente1.
Seguimiento
¿Con qué frecuencia se debe reevaluar el riesgo cardiovascular?
El riesgo de desarrollar ECV de un paciente no es estático, sino que puede variar significativamente a lo largo del tiempo, ya que puede verse influenciado por la aparición de enfermedades concurrentes o por su tratamiento, así como por el estilo de vida. Por tanto, es necesario reevaluar periódicamente los factores de riesgo y la estimación del RCV en cada paciente1.
La evaluación periódica ofrece la oportunidad de identificar nuevos factores de RCV y ofrecer orientación sobre el manejo adecuado de factores de riesgo específicos (p. ej., modificaciones dietéticas para la hipertensión o la dislipidemia) y el riesgo general de ECV (p. ej., mantener una dieta saludable y practicar ejercicio físico)1.
Las principales sociedades europeas35 recomiendan que en aquellos individuos que se han sometido a una primera evaluación del riesgo de ECV en el contexto de un cribado oportunista, se considere una repetición del cribado a los 5 años (o antes si el riesgo estaba cerca de los umbrales de tratamiento), aunque no existen datos empíricos que orienten los intervalos.
Otros organismos, como las Asociaciones Estadounidenses de Rehabilitación Cardiovascular y Pulmonar, de Geriatría, de Cardiología Preventiva y de Enfermeras Cardiovasculares Preventivas18, proponen que el RCV se reevalúe cada 4 a 6 años en pacientes cuyo riesgo de ECV a 10 años sea bajo (<5 %) o límite (entre 5 % y 7,4 %). Esta frecuencia será mayor en pacientes cuyo riesgo de ECV a 10 años sea intermedio (entre 7,5 % y 19,9 %) o tras la identificación de un nuevo factor de riesgo, si bien estas sociedades reconocen que se desconoce el intervalo de tiempo óptimo.
Guías clínicas
Últimas guías publicadas
- ESC Guidelines on cardiovascular disease prevention in clinical practice.
https://doi.org/10.1093/eurheartj/ehab484
Visseren FLJ, Mach FF, Smulders YM, Carballo D, Koskinas KC, Bäck MM, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021;42:3227–337.
- 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines.
https://doi.org/10.1161/CIR.0000000000000678
Arnett DK, Blumenthal RS, Albert MA, Buroker AB, Goldberger ZD, Hahn EJ, et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation 2019;140:e596–646.
- Canadian Cardiovascular Harmonized National Guideline Endeavour (C-CHANGE) guideline for the prevention and management of cardiovascular disease in primary care.
https://pubmed.ncbi.nlm.nih.gov/36343954/
Jain R, Stone JA, Agarwal G, Andrade JG, Bacon SL, Bajaj HS, et al. Canadian Cardiovascular Harmonized National Guideline Endeavour (C-CHANGE) guideline for the prevention and management of cardiovascular disease in primary care: 2022 update. C Can Med Assoc J 2022;194:E1460–80.
- European Guidelines for Risk Assessment in the Primary Prevention of Cardiovascular Disease.
https://doi.org/10.1007/978-3-030-98824-1_3
Cawley C, McEvoy JW. European Guidelines for Risk Assessment in the Primary Prevention of Cardiovascular Disease 2022:35–58. https://doi.org/10.1007/978-3-030-98824-1_3.
- NICE. Cardiovascular disease: Risk assessment and reduction, including lipid modification: Guidance.
https://www.nice.org.uk/guidance/ng238
NICE. Cardiovascular disease: Risk assessment and reduction, including lipid modification: Guidance. NICE 2023. https://www.nice.org.uk/guidance/ng238 (accessed January 8, 2024).
- ESC Guidelines for the management of cardiovascular disease in patients with diabetes.
https://doi.org/10.1093/EURHEARTJ/EHAD192
Marx N, Federici M, Schütt K, Müller-Wieland D, Ajjan RA, Antunes MJ, et al. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes. Eur Heart J 2023;44:4043–140.
- ACR Appropriateness Criteria® Asymptomatic Patient at Risk for Coronary Artery Disease: 2021 Update.
https://doi.org/10.1016/j.jacr.2021.01.003
Ghoshhajra BB, Hedgire SS, Hurwitz Koweek LM, Beache GM, Brown RKJ, Davis AM, et al. ACR Appropriateness Criteria® Asymptomatic Patient at Risk for Coronary Artery Disease: 2021 Update. J Am Coll Radiol 2021;18:S2–12.
- Statement of the Spanish Interdisciplinary Vascular Prevention Committee on the updated European Guidelines on Cardiovascular Disease Prevention.
https://doi.org/10.1016/j.hipert.2022.02.003
Brotons C, Camafort M, del Mar Castellanos M, Clarà A, Cortés O, Diaz Rodriguez A, et al. Statement of the Spanish Interdisciplinary Vascular Prevention Committee on the updated European Guidelines on Cardiovascular Disease Prevention. Hipertens y Riesgo Vasc 2022;39:69–78.
- Behavioral Counseling Interventions to Promote a Healthy Diet and Physical Activity for Cardiovascular Disease Prevention in Adults Without Cardiovascular Disease Risk Factors: US Preventive Services Task Force Recommendation Statement.
https://doi.org/10.1001/jama.2022.10951
Mangione CM, Barry MJ, Nicholson WK, Cabana M, Coker TR, Davidson KW, et al. Behavioral Counseling Interventions to Promote a Healthy Diet and Physical Activity for Cardiovascular Disease Prevention in Adults Without Cardiovascular Disease Risk Factors: US Preventive Services Task Force Recommendation Statement. JAMA 2022;328:367–74.
- Canadian Cardiovascular Society Guideline for Use of GLP-1 Receptor Agonists and SGLT2 Inhibitors for Cardiorenal Risk Reduction in Adults.
https://doi.org/10.1016/j.cjca.2022.04.029
Mancini GBJ, O’Meara E, Zieroth S, Bernier M, Cheng AYY, Cherney DZI, et al. 2022 Canadian Cardiovascular Society Guideline for Use of GLP-1 Receptor Agonists and SGLT2 Inhibitors for Cardiorenal Risk Reduction in Adults. Can J Cardiol 2022;38:1153–67.
- Statin Use for the Primary Prevention of Cardiovascular Disease in Adults: US Preventive Services Task Force Recommendation Statement.
https://doi.org/10.1001/jama.2022.13044.
Mangione CM, Barry MJ, Nicholson WK, Cabana M, Chelmow D, Coker TR, et al. Statin Use for the Primary Prevention of Cardiovascular Disease in Adults: US Preventive Services Task Force Recommendation Statement [Internet]. Vol. 328, JAMA. JAMA; 2022 [cited 2024 Jan 18]. p. 746–53.
- 2022 ACC Expert Consensus Decision Pathway on the Role of Nonstatin Therapies for LDL-Cholesterol Lowering in the Management of Atherosclerotic Cardiovascular Disease Risk: A Report of the American College of Cardiology Solution Set Oversight Committee.
https://doi.org/10.1016/j.jacc.2022.07.006.
Lloyd-Jones DM, Morris PB, Ballantyne CM, Birtcher KK, Covington AM, DePalma SM, et al. 2022 ACC Expert Consensus Decision Pathway on the Role of Nonstatin Therapies for LDL-Cholesterol Lowering in the Management of Atherosclerotic Cardiovascular Disease Risk: A Report of the American College of Cardiology Solution Set Oversight Committee. J Am Coll Cardiol 2022;80:1366–418.
- Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension.
Mancia G, Kreutz R, Brunström M, Burnier M, Grassi G, Januszewicz A, et al. 2023 ESH Guidelines for the management of arterial hypertension the Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Associat. J Hypertens [Internet]. 2023 Dec 1 [cited 2024 Feb 9];41(12):1874–2071.
Otros recursos
Recursos relacionados
- Consulta rápida: Cribado de los factores de riesgo cardiovascular
- Consulta rápida: Cómo se evalúa el riesgo cardiovascular
- Actualización: 12 prácticas que se podrían mejorar en la atención a los pacientes con FRCV
- Monografía: Todo sobre… las dislipemias
- Monografía: Todo sobre… la diabetes
- Monografía: Todo sobre… la hipertensión
- Consulta rápida: Beneficios del control de la hipertensión en el riesgo cardiovascular
Herramientas interactivas
- Versión electrónica e interactiva de las tablas de riesgo SCORE2 y SCORE2-OP: http://www.heartscore.org
- Calculadoras de riesgo cardiovascular: U-prevent
Información para pacientes
Descargar en PDF los Consejos para prevenir el riesgo cardiovascular
Descargar en PDF los Consejos para pacientes con hipertensión arterial
Descargar en PDF los Consejos para pacientes con diabetes de tipo 2
Descargar en PDF los Consejos para pacientes con dislipemias
Bibliografía
- Wilson PWF. Overview of established risk factors for cardiovascular disease. In: UpToDate, Connor RF (Ed), Wolters Kluwer. (Accessed on January 8, 2024).
- Samsudin CM. Pathogenesis of atherosclerosis. Uptodate [Internet]. 2020 [citado 9 de febrero de 2024];68(1):1-12. Disponible en: https://www.uptodate.com/contents/pathogenesis-of-atherosclerosis
- Roth GA, Mensah GA, Johnson CO, Addolorato G, Ammirati E, Baddour LM, et al. Global Burden of Cardiovascular Diseases and Risk Factors, 1990-2019: Update From the GBD 2019 Study. J Am Coll Cardiol [Internet]. 22 de diciembre de 2020 [citado 8 de enero de 2024];76(25):2982-3021. Disponible en: https://pubmed.ncbi.nlm.nih.gov/33309175/
- Benjamin EJ, Muntner P, Alonso A, Bittencourt MS, Callaway CW, Carson AP, et al. Heart Disease and Stroke Statistics-2019 Update: A Report From the American Heart Association. Circulation [Internet]. 5 de marzo de 2019 [citado 8 de enero de 2024];139(10):e56-528. Disponible en: https://pubmed.ncbi.nlm.nih.gov/30700139/
- Instituto Nacional de Estadística. Tasa de mortalidad atribuida a las enfermedades cardiovasculares, el cáncer, la diabetes o las enfermedades respiratorias crónicas por comunidad autónoma, edad, sexo y periodo [Internet]. INE. 2020 [citado 8 de enero de 2024]. Disponible en: https://www.ine.es/jaxi/Datos.htm?tpx=46687
- World Health Organization (WHO). Cardiovascular diseases (CVDs) [Internet]. [citado 8 de enero de 2024]. Disponible en: https://www.who.int/news-room/fact-sheets/detail/cardiovascular-diseases-(cvds)
- Vasan RS, Sullivan LM, Wilson PWF, Sempos CT, Sundström J, Kannel WB, et al. Relative Importance of Borderline and Elevated Levels of Coronary Heart Disease Risk Factors. Ann Intern Med [Internet]. 2005 Mar 15 [cited 2024 Jan 18];142(6):393. Available from: https://pubmed.ncbi.nlm.nih.gov/15767617/
- Magnussen C, Ojeda FM, Leong DP, Alegre-Diaz J, Amouyel P, Aviles-Santa L, et al. Global Effect of Modifiable Risk Factors on Cardiovascular Disease and Mortality. New England Journal of Medicine. 5 de octubre de 2023;389(14):1273-85.
- Rodgers A. Joint effects of systolic blood pressure and serum cholesterol on cardiovascular disease in the Asia Pacific Region. Circulation. noviembre de 2005;112(22):3384-90.
- Downs JR, Clearfield M, Weis S, Whitney E, Shapiro DR, Beere PA, et al. Primary prevention of acute coronary events with lovastatin in men and women with average cholesterol levels: Results of AFCAPS/TexCAPS. J Am Med Assoc. 27 de mayo de 1998;279(20):1615-22.
- Genest JJ, Martin-Munley SS, McNamara JR, Ordovas JM, Jenner J, Myers RH, et al. Familial lipoprotein disorders in patients with premature coronary artery disease. Circulation. 1992;85(6):2025-33.
- Visseren FLJ, Mach FF, Smulders YM, Carballo D, Koskinas KC, Bäck MM, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J [Internet]. 7 de septiembre de 2021 [citado 8 de enero de 2024];42(34):3227-337. Disponible en: https://academic.oup.com/eurheartj/article/42/34/3227/6358713
- Holmes M V., Asselbergs FW, Palmer TM, Drenos F, Lanktree MB, Nelson CP, et al. Mendelian randomization of blood lipids for coronary heart disease. Eur Heart J. 1 de marzo de 2015;36(9):539-50.
- Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002;106(25):3143-421.
- Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality: A meta-analysis of individual data for one million adults in 61 prospective studies. Lancet. 14 de diciembre de 2002;360(9349):1903-13.
- Lim SS, Vos T, Flaxman AD, Danaei G, Shibuya K, Adair-Rohani H, et al. A comparative risk assessment of burden of disease and injury attributable to 67 risk factors and risk factor clusters in 21 regions, 1990-2010: A systematic analysis for the Global Burden of Disease Study 2010. The Lancet. 2012;380(9859):2224-60.
- Rapsomaniki E, Timmis A, George J, Pujades-Rodriguez M, Shah AD, Denaxas S, et al. Blood pressure and incidence of twelve cardiovascular diseases: Lifetime risks, healthy life-years lost, and age-specific associations in 1·25 million people. The Lancet. 2014;383(9932):1899-911.
- Arnett DK, Blumenthal RS, Albert MA, Buroker AB, Goldberger ZD, Hahn EJ, et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Vol. 140, Circulation. Lippincott Williams & Wilkins Hagerstown, MD; 2019. p. e596-646.
- Whelton SP, McEvoy JW, Shaw L, Psaty BM, Lima JAC, Budoff M, et al. Association of Normal Systolic Blood Pressure Level with Cardiovascular Disease in the Absence of Risk Factors. JAMA Cardiol. 1 de septiembre de 2020;5(9):1011-8.
- Hippisley-Cox J, Coupland C, Brindle P. Development and validation of QRISK3 risk prediction algorithms to estimate future risk of cardiovascular disease: Prospective cohort study. BMJ (Online). 23 de mayo de 2017;357.
- Mancia G, Kreutz R, Brunström M, Burnier M, Grassi G, Januszewicz A, et al. 2023 ESH Guidelines for the management of arterial hypertension the Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). J Hypertens [Internet]. 1 de diciembre de 2023 [citado 9 de febrero de 2024];41(12):1874-2071. Disponible en: https://journals.lww.com/jhypertension/fulltext/2023/12000/2023_esh_guidelines_for_the_management_of_arterial.2.aspx
- Prescott E, Hippe M, Schnohr P, Hein HO, Vestbo J. Smoking and risk of myocardial infarction in women and men: Longitudinal population study. Br Med J. 4 de abril de 1998;316(7137):1043-7.
- Doll R, Peto R, Boreham J, Sutherland I. Mortality in relation to smoking: 50 Years’ observations on male British doctors. Br Med J. 2004;328(7455):1519-28.
- Zhao L XYLXSJBYXMLJ. Risk of all-cause mortality and cardiovascular disease associated with secondhand smoke exposure: A systematic review and meta-analysis. Int J Cardiol. 2015;199:106-15.
- Almdal T, Scharling H, Jensen JS, Vestergaard H. The independent effect of type 2 diabetes mellitus on ischemic heart disease, stroke, and death: A population-based study of 13 000 men and women with 20 years of follow-up. Arch Intern Med. 2004;164(13):1422-6.
- Yusuf PS, Hawken S, Ôunpuu S, Dans T, Avezum A, Lanas F, et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): Case-control study. Lancet. 11 de septiembre de 2004;364(9438):937-52.
- Vaccaro O, Eberly LE, Neaton JD, Yang L, Riccardi G, Stamler J. Impact of diabetes and previous myocardial infarction on long-term survival: 25-Year mortality follow-up of primary screenees of the multiple risk factor intervention trial. Arch Intern Med. 12 de julio de 2004;164(13):1438-43.
- Bangalore S, Messerli FH, Waters DD. Body-Weight Fluctuations and Outcomes in Coronary Disease. N Engl J Med [Internet]. 2017 Jul 6;377(1):94–6. Available from: http://www.nejm.org/doi/10.1056/NEJMc1705832
- Ghoshhajra BB, Hedgire SS, Hurwitz Koweek LM, Beache GM, Brown RKJ, Davis AM, et al. ACR Appropriateness Criteria® Asymptomatic Patient at Risk for Coronary Artery Disease: 2021 Update. Journal of the American College of Radiology [Internet]. 1 de mayo de 2021 [citado 8 de enero de 2024];18(5):S2-12. Disponible en: http://www.jacr.org/article/S154614402100020X/fulltext
- Hageman S, Pennells L, Ojeda F, Kaptoge S, Kuulasmaa K, de Vries T, et al. SCORE2 risk prediction algorithms: new models to estimate 10-year risk of cardiovascular disease in Europe. Eur Heart J [Internet]. 2021 Jul 1 [cited 2024 Jan 18];42(25):2439–54. Available from: /pmc/articles/PMC8248998/
- de Vries TI, Cooney MT, Selmer RM, Hageman SHJ, Pennells LA, Wood A, et al. SCORE2-OP risk prediction algorithms: estimating incident cardiovascular event risk in older persons in four geographical risk regions. Eur Heart J [Internet]. 2021 Jul 1 [cited 2024 Jan 18];42(25):2455–67. Available from: https://academic.oup.com/eurheartj/article/42/25/2455/6297711
- Kengne AP, Patel A, Marre M, Travert F, Lievre M, Zoungas S, et al. Contemporary model for cardiovascular risk prediction in people with type 2 diabetes. European Journal of Cardiovascular Prevention and Rehabilitation [Internet]. 1 de junio de 2011 [citado 19 de enero de 2024];18(3):393-8. Disponible en: https://dx.doi.org/10.1177/1741826710394270
- Østergaard HB, Hageman SHJ, Read SH, Taylor O, Pennells L, Kaptoge S, et al. Estimating individual lifetime risk of incident cardiovascular events in adults with Type 2 diabetes: an update and geographical calibration of the DIAbetes Lifetime perspective model (DIAL2). Eur J Prev Cardiol [Internet]. 1 de enero de 2023 [citado 19 de enero de 2024];30(1):61-9. Disponible en: https://pubmed.ncbi.nlm.nih.gov/36208182/
- Kaasenbrood L, Bhatt DL, Dorresteijn JAN, Wilson PWF, D’Agostino RB, Massaro JM, et al. Estimated life expectancy without recurrent cardiovascular events in patients with vascular disease: The SMART-REACH model. J Am Heart Assoc [Internet]. 1 de agosto de 2018 [citado 19 de enero de 2024];7(16). Disponible en: https://pubmed.ncbi.nlm.nih.gov/30369323/
- Brotons C, Camafort M, del Mar Castellanos M, Clarà A, Cortés O, Diaz Rodriguez A, et al. Statement of the Spanish Interdisciplinary Vascular Prevention Committee on the updated European Guidelines on Cardiovascular Disease Prevention. Hipertens Riesgo Vasc. 1 de abril de 2022;39(2):69-78.
- Patel SA, Winkel M, Ali MK, Narayan KMV, Mehta NK. Cardiovascular mortality associated with 5 leading risk factors: National and state preventable fractions estimated from survey data. Ann Intern Med. 18 de agosto de 2015;163(4):245-53.
- Valle A, Pérez S OA. Boletín No. 174. Lo más relevante de las guías europeas de prevención cardiovascular – ESC 2021. Puesta al Día en Cardiología [Internet]. 2021; Disponible en: https://scc.org.co/boletin-no-174-lo-mas-relevante-de-las-guias-europeas-de-prevencion-cardiovascular-esc-2021/
- SEC Working Group for the 2021 ESC guidelines on cardiovascular disease prevention in clinical practice and SEC Guidelines Committee. Comments on the 2021 ESC guidelines on cardiovascular disease prevention in clinical practice. Rev Esp Cardiol (Engl Ed) [Internet]. 1 de mayo de 2022 [citado 9 de febrero de 2024];75(5):364-9. Disponible en: http://www.revespcardiol.org/es-comentarios-guia-esc-2021-sobre-articulo-S0300893221004619
- Sclavo M. Primary prevention of coronary heart disease in women through diet and lifestyle. Ital Heart J Suppl. 2000;1(11):1496-8.
- He FJ, Tan M, Ma Y, MacGregor GA. Salt Reduction to Prevent Hypertension and Cardiovascular Disease: JACC State-of-the-Art Review. J Am Coll Cardiol [Internet]. 18 de febrero de 2020 [citado 16 de enero de 2024];75(6):632-47. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32057379/
- Caldwell M, Martinez L, Foster JG, Sherling D, Hennekens CH. Prospects for the Primary Prevention of Myocardial Infarction and Stroke. J Cardiovasc Pharmacol Ther [Internet]. 1 de mayo de 2019 [citado 19 de enero de 2024];24(3):207-14. Disponible en: https://pubmed.ncbi.nlm.nih.gov/30563358/
- Gaziano JM. Antioxidants in cardiovascular disease: Randomized trials. Nutrition [Internet]. 1996 [citado 19 de enero de 2024];12(9):583-8. Disponible en: https://pubmed.ncbi.nlm.nih.gov/8878166/
- Poole R, Kennedy OJ, Roderick P, Fallowfield JA, Hayes PC, Parkes J. Coffee consumption and health: umbrella review of meta-analyses of multiple health outcomes. BMJ [Internet]. 22 de noviembre de 2017 [citado 16 de enero de 2024];359:j5024. Disponible en: https://www.bmj.com/content/359/bmj.j5024
- Zomer E, Gurusamy K, Leach R, Trimmer C, Lobstein T, Morris S, et al. Interventions that cause weight loss and the impact on cardiovascular risk factors: a systematic review and meta-analysis [Internet]. Vol. 17, Obesity Reviews. Obes Rev; 2016 [citado 19 de enero de 2024]. p. 1001-11. Disponible en: https://pubmed.ncbi.nlm.nih.gov/27324830/
- LaCroix AZ, Lang J, Scherr P, Bronson DL. Smoking and mortality among older men and women in three communities. Ann Intern Med [Internet]. 1991 [citado 19 de enero de 2024];115(6 SUPPL. 2):60. Disponible en: https://pubmed.ncbi.nlm.nih.gov/2030718/
- Gaballa D, Drowos J, Hennekens CH. Smoking Cessation: The Urgent Need for Increased Utilization of Varenicline [Internet]. Vol. 130, American Journal of Medicine. Am J Med; 2017 [citado 19 de enero de 2024]. p. 389-91. Disponible en: https://pubmed.ncbi.nlm.nih.gov/27986524/
- Collins R, Reith C, Emberson J, Armitage J, Baigent C, Blackwell L, et al. Interpretation of the evidence for the efficacy and safety of statin therapy [Internet]. Vol. 388, The Lancet. Lancet; 2016 [citado 9 de febrero de 2024]. p. 2532-61. Disponible en: https://pubmed.ncbi.nlm.nih.gov/27616593/
- Cannon CP, Blazing MA, Giugliano RP, McCagg A, White JA, Theroux P, et al. Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes. N Engl J Med [Internet]. 18 de junio de 2015 [citado 17 de enero de 2024];372(25):2387-97. Disponible en: https://pubmed.ncbi.nlm.nih.gov/26039521/
- Han Y, Xie H, Liu Y, Gao P, Yang X, Shen Z. Effect of metformin on all-cause and cardiovascular mortality in patients with coronary artery diseases: a systematic review and an updated meta-analysis. Cardiovasc Diabetol [Internet]. 30 de julio de 2019 [citado 19 de enero de 2024];18(1):96. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/31362743
- Kim K, Hennekens CH, Martinez L, Gaziano JM, Pfeffer MA, Biglione B, et al. Primary care providers should prescribe aspirin to prevent cardiovascular disease based on benefit-risk ratio, not age. Fam Med Community Health [Internet]. 24 de diciembre de 2021 [citado 19 de enero de 2024];9(4). Disponible en: https://pubmed.ncbi.nlm.nih.gov/34952844/
ES-MTP-2400004